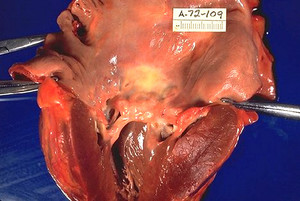
 Холангиокарцинома — это онкологическое заболевание жёлчных протоков, поражающее внутрипечёночный, околоворотный, дистальный отделы биллиарного дерева. Наиболее распространённым типом холангиокарцином являются воротные опухоли (56%), реже встречаются внутрипечёночные холангиокарциономы (6–10%).
Холангиокарцинома — это онкологическое заболевание жёлчных протоков, поражающее внутрипечёночный, околоворотный, дистальный отделы биллиарного дерева. Наиболее распространённым типом холангиокарцином являются воротные опухоли (56%), реже встречаются внутрипечёночные холангиокарциономы (6–10%).
Воротная опухоль, которую также называют опухоль Клацкина (впервые была описана исследователем Джеральдом Клацкиным в 60-х годах) поражает общий печёночный проток в месте бифуркации правого и левого печёночного протока в воротах печени.
Особенности опухоли Клацкина
 Эта опухоль составляет 3% от злокачественных образований желудочно-кишечного тракта. Обычно возникает в возрасте 50–70 лет, но может проявиться и раньше. В большинстве случаев выявляется у пациентов с первичным склерозирующим холангитом и кистами холедоха.
Эта опухоль составляет 3% от злокачественных образований желудочно-кишечного тракта. Обычно возникает в возрасте 50–70 лет, но может проявиться и раньше. В большинстве случаев выявляется у пациентов с первичным склерозирующим холангитом и кистами холедоха.
Уровень заболеваемости немного выше среди мужчин. Такое новообразование растёт медленно и поздно метастазирует. Из-за позднего выявления и невозможности хирургической резекции болезнь имеет высокий риск летального исхода.
Распространённость болезни представляет до 2 случаев из 100000 населения, с каждым годом её уровень увеличивается, возможно, это связано с улучшением диагностики и внедрением компьютерной томографии.
Развивается новообразование из внутрипечёночных и внепечёночных эпителиальных клеток. Некоторые исследователи предполагают, что развитие болезни связано с мутацией гена супрессора опухолевого роста.
По морфологическому строению опухоль Клацкина в 90% случаев представляет аденокарциному, в 10% плоскоклеточный рак. Локальные метастазы обнаруживаются в печени, воротах печени, региональных лимфатических узлах панкреатодуоденального комплекса и брюшной полости.
Факторы риска развития заболевания
 Этиология злокачественных образований жёлчных протоков в большинстве случаев остаётся неустановленной.
Этиология злокачественных образований жёлчных протоков в большинстве случаев остаётся неустановленной.
В настоящее время считается, что камни жёлчного пузыря не увеличивают риск развития холангиокарцином.
Рассмотрим основные факторы риска:
- Первичный склерозирующий холангит. Язвенный колит наблюдается у 90% пациентов со склерозирующим холангитом. Тридцать процентов заболевания холангиокарцином диагностируется у больных при язвенном колите и склерозирующем холангите. Курение, алкоголь, ожирение увеличивают риск.
- Кисты холедоха. Риск связан с продолжительностью болезни. После двух десятилетий его показатель увеличивается на 15% в год.
- Паразитарные инфекции. Возбудители печёночных трематодозов (двуустка китайская) являются причиной внутрипечёночной холангиокарциномы. Это может быть связано с воспалительной реакцией.
- Гепатолитиаз (наличие камней во внутрипечёночных протоках, преобладает в странах Восточной Азии).
- Воздействие токсинов (некоторые химические соединения вызывают развитие злокачественных опухолей жёлчных протоков, главным образом это касается работников автомобильной, химической, деревообрабатывающей промышленности).
- Наследственные факторы: синдром Кароли (наследственное расширение внутрипечёночных протоков), множественный биллиарный папилломатоз.
- Хронические болезни печени.
- Вирусные гепатиты.
Клиническая картина
При опухоли Клацкина наблюдаются такие симптомы:
 кожный зуд;
кожный зуд;- абдоминальная боль;
- потеря веса;
- лихорадка;
- усталость;
- билирубинурия (тёмная моча);
- глинистый стул.
Характерна классическая триада симптомов гепатобилиарного и поджелудочного рака: холестаз, абдоминальная боль, потеря веса. У 90% пациентов развивается желтуха, которая часто имеет прерывистый характер.
Желтуха является наиболее распространённым проявлением злокачественных опухолей жёлчных протоков, но при опухоли Клацкина она проявляется на более поздних стадиях и свидетельствует о серьёзном прогрессировании заболевания.
Гепатомегалия наблюдается у каждого третьего заболевшего. Лабораторные анализы крови показывают увеличение уровня билирубина (билирубин появляется и в моче), щелочной фосфатазы. Желтуха является физическим проявлением гипербилирубинемии.
У некоторых пациентов повышен раково-эмбриональный антиген (РЭА), но этот показатель не является специфичным и чувствительным маркером. Наиболее точным является уровень ракового антигена СА 19–9, его значение повышено у 80% больных. Более показательно для выявления этого типа рака сочетание двух тестов.
Диагностика заболевания
Для диагностики опухоли Клацкина используют следующие радиографические методы:
 Ультразвуковое исследование (трансабдоминальное или эндоскопическое): обнаруживается расширение или несрастание правого и левого протоков, полипообразные внутрипросветные образования, узловатые однородные образования с париетальным утолщением. Для оценки степени сосудистых (неоперабельных) поражений используется доплерография.
Ультразвуковое исследование (трансабдоминальное или эндоскопическое): обнаруживается расширение или несрастание правого и левого протоков, полипообразные внутрипросветные образования, узловатые однородные образования с париетальным утолщением. Для оценки степени сосудистых (неоперабельных) поражений используется доплерография.- Компьютерная томография: для опухоли Клацкина характерно сокращение жёлчного пузыря, в то время как расширенный жёлчный проток свидетельствует об опухоли общего жёлчного протока.
- Холангография (эндоскопическая ретроградная холангиопанкреатография имеет преимущество получения клеток для биопсии).
- Магнитно-резонансная холангиопанкреатография объединяет свойства компьютерной томографии, холангографии и ангиографии.
Лечение и прогноз
 Если болезнь поддаётся резекции (отсутствуют метастазы в печени или другие системные органы, лимфатические узлы, и кровеносные сосуды не поражены), хирургическое вмешательство является лучшим вариантом лечения.
Если болезнь поддаётся резекции (отсутствуют метастазы в печени или другие системные органы, лимфатические узлы, и кровеносные сосуды не поражены), хирургическое вмешательство является лучшим вариантом лечения.
Пятилетняя выживаемость пациентов с этой болезнью без операции — от 5 до 10%. После проведения операции выживаемость составляет 10–30% и выше. К сожалению, опухоль Клацкина редко диагностируют на ранних стадиях, поэтому у большинства пациентов она неоперабельна.
Невозможность резекции опухоли определяет низкий средний уровень выживаемости пациентов. Критерии хирургического лечения основываются на оценке анатомических структур, поражённых ростом опухоли.
Радиологические методы исследования необходимы для определения возможности хирургической резекции опухоли и выбора лечебной тактики. Опухоль Клацкина неоперабельна в следующих случаях:
- двустороннее поражение правого и левого печёночных протоков до уровня разветвления внутрипечёночных протоков;
- окклюзия главной воротной вены, проксимальные её бифуркации;
- атрофия доли печени в сочетании с окклюзией противоположной ветви воротной вены;
- атрофия доли печени с поражением противоположных биллиарных протоков второго порядка;
- поражение опухолью двусторонних артерий печени.
В конечном счёте возможность удаления опухоли определяется во время операции.
Если предоперационные результаты компьютерной томографии демонстрируют невозможность проведения хирургического удаления, пациент может рассчитывать на паллиативную медицинскую помощь или проведение паллиативной операции (биллиарное обходное шунтирования для устранения непроходимости). Стентирование жёлчных протоков устраняет обструкцию, но увеличивает риск холангита.
Для повышения вероятности излечения применяют лучевую терапию, которая обеспечивает преимущество при неполных резекциях. Адъювантная и предоперационная лучевая терапия используется для уменьшения размеров опухоли до резектабельных.
При неоперабельных опухолях химиотерапия в сочетании с лучевой терапией позволяет повысить выживаемость до 10 месяцев. Некоторые пациенты с опухолью Клацкина нуждаются в паллиативной терапии (средняя продолжительность жизни при этом составляет 2–8 месяцев).
Частичная резекция ворот печени, химиотерапия, лучевая терапия, шунтирование — все эти методы лечения применяются с различными результатами.